Ischemie: verschil tussen versies
Geen bewerkingssamenvatting |
|||
| (197 tussenliggende versies door 12 gebruikers niet weergegeven) | |||
| Regel 1: | Regel 1: | ||
== | {{auteurs| | ||
|mainauthor= [[user:Drj|J.S.S.G. de Jong]] | |||
|moderator= [[user:Vdbilt|I.A.C. van der Bilt]] | |||
|supervisor= | |||
|coauthor= | |||
}} | |||
Wanneer een stuk hartspier niet voldoende zuurstof en voedingsstoffen krijgt ontstaat er ''ischemie'', in de praktijk vaak 'zuurstofgebrek' genoemd. Ischemie kan o.a. veroorzaakt worden door: | Wanneer een stuk hartspier niet voldoende zuurstof en voedingsstoffen krijgt ontstaat er ''ischemie'', in de praktijk vaak 'zuurstofgebrek' genoemd. Ischemie kan o.a. veroorzaakt worden door: | ||
* Een vernauwing of afsluiting van een kransslagvat. | * Een vernauwing of afsluiting van een kransslagvat. | ||
* Een snelle hartritmestoornis, waardoor de behoefte aan energie groter is dan het aanbod | * Een snelle hartritmestoornis, waardoor de behoefte aan energie groter is dan het aanbod. | ||
Kortdurende ischemie veroorzaakt ''reversibele'' effecten; de hartcellen kunnen weer herstellen. Als de myocardischemie langer aanhoudt, sterven er hartspiercellen: een '''hartinfarct'''. Daarom is het belangrijk om ischemie vroegtijdig te herkennen op het ecg. | |||
Ernstige ischemie geeft vaak al binnen enkele minuten veranderingen op het ecg. Terwijl de ischemie aanhoudt, ontstaan en verdwijnen er ecg-veranderingen. Daardoor is het mogelijk een inschatting te geven van de duur van de ischemie, wat weer belangrijk is voor de behandeling. | |||
==De diagnose hartinfarct== | |||
[[Afbeelding:stelevatie1.png|thumb|ST-elevatie wordt gemeten op het J-punt.<cite>Thygesen</cite>]] | |||
De diagnose acuut hartinfarct wordt niet alleen gesteld op basis van het ecg. Er is sprake van een hartinfarct als:<cite>Alpert</cite> | |||
* Hartenzymen ([[w:Creatine_kinase|CK-MB]] of [[w:Troponin|Troponine T]]) in verhoogde mate worden aangetroffen in het bloed én | |||
* één van de volgende criteria aanwezig zijn: | |||
** De patiënt klachten heeft van een infarct | |||
** Het ecg toont ST-elevatie of -depressie | |||
** Er ontstaan [[pathologische Q golven|pathologische Q-golven]] op het ecg | |||
** Er heeft een coronairen-interventie plaatsgevonden (bijvoorbeeld een stent-plaatsing) | |||
Het vinden van verhoogde hartenzymen bij laboratoriumonderzoek is dus belangrijker dan ecg-afwijkingen. De hartenzymen zijn echter pas 5-7 uur na het begin van een hartinfarct in verhoogde mate in het bloed aan te tonen. Met name in de eerste uren van een hartinfarct is het ecg dus wel belangrijk. | |||
{{clr}} | |||
==Ecg-veranderingen bij ischemie== | |||
Ischemie kan een breed scala aan ecg-veranderingen geven, waarvan een groot deel niet specifiek zijn en dus ook bij andere aandoeningen voorkomen. De volgende criteria zijn opgesteld voor tekenen van ischemie op het ecg (in afwezigheid van een [[LBTB]] of [[LVH]])<cite>Thygesen</cite>: | |||
;'''ST-elevatie''' | |||
:Nieuwe ST-elevatie op het J-punt in twee belendende afleidingen met als grens: minimaal 2 mm bij mannen en 1,5 mm bij vrouwen in afleiding V2-V3 en 1 mm in alle andere afleidingen | |||
;'''ST-depressie en T-topveranderingen:''' | |||
:Nieuwe horizontale of down-sloping ST-depressie van 0,5 mm in twee aanpalende afleidingen; | |||
:en/of T-topinversie van 1 mm in twee aanpalende afleidingen met een prominente R-golf of R/S-ratio > 1. | |||
Soms is er slechts in 1 afleiding uitgesproken ST-elevatie. Indien in zo'n geval de belendende afleidingen geen duidelijke R-golf hebben (en bijvoorbeeld een klein QRS-complex hebben), dan sluit de afwezigheid van ST-elevatie daar, ischemie niet uit. | |||
==De locatie van het hartinfarct== | |||
|- | [[Afbeelding:coronary_anatomy.png|thumb| Een overzicht van de kransslagvaten. LM = ''Left Main'' = hoofdstam; LAD = 'Left Anterior Descending artery' = linker anterieure descenderende kransslagader; RCX = 'ramus circumflexus'; RCA = 'Right Coronary Artery' = rechtercoronairarterie.]] | ||
|+''' | [[Afbeelding:lead_overview.png|thumb|De verschillende afleidingen van het hart. De afleiding met ST-elevatie 'wijst' het infarct aan. Een onderwandinfarct geeft ST-elevatie in II, III en AVF. Een lateraalinfarct geeft ST-elevatie in I en AVL. Een voorwandinfarct geeft ST-elevatie in de voorwandafleidingen.]] | ||
[[Image:MI_colours_nl.png|Belendende afleidingen zijn aangegeven in dezelfde kleur|thumb]] | |||
[[Image:MIregions.jpg|thumb|De ST-elevatie wijst het infarctgebied aan. Onderwandinfarct = ST-elevatie in de rode gebieden (afleidingen II,III en AVF). Lateraalinfarct = ST-elevatie in de blauwe afleidingen (I, AVL, V5-V6). Voorwandinfarct: ST-elevatie in de gele gebieden (V1-V4). Hoofdstamocclusie: ST-elevatie in het grijze gebied (AVR)]] | |||
[[Afbeelding:stroomgebieden.png|thumb| De Left-Anterior-Descending(LAD)-coronair is het belangrijkste kransslagvat. Op deze mercatorprojectie van het hart wordt het gehele donkerblauwe gebied door de LAD van bloed voorzien.]] | |||
De hartspier kan zelf nauwelijks zuurstof opnemen uit het bloed dat het rondpompt. Alleen de binnenste lagen (endocard) profiteren van dit zuurstofrijke bloed. De buitenste lagen van de hartspier (epicard) zijn afhankelijk van kransslagvaten voor de toevoer van zuurstof en voedingsstoffen. Met behulp van het ecg is te zien welk kransslagvat is afgesloten. Dit is van belang omdat de gevolgen van bijvoorbeeld een voorwandinfarct en een onderwandinfarct verschillen: de '''voorwand''' levert de belangrijkste bijdrage aan de pompfunctie en uitval zal dus lijden tot een bloeddrukdaling en hartslagversnelling en op de lange termijn tot hartfalen. Een '''onderwandinfarct''' gaat vaak gepaard met een polsvertraging doordat de sinusknooparterie te weinig doorbloed wordt; op de lange termijn is het effect op de conditie minder groot omdat de bijdrage van de onderwand aan de pompfunctie minder is. | |||
Het hart wordt door de rechter- en linkercoronairvaten voorzien van zuurstof en nutriënten. Het linkercoronairvat (de '''hoofdstam''' of LM, left main) splits zich in de '''left anterior descending''' artery (LAD) en de '''ramus circumflexus''' (RCX). De '''rechtercoronair arterie''' (RCA) voedt de '''ramus descendens posterior''' (RDP). Bij 20% van de bevolking wordt de ramus descendens posterior door de ramus circumflexus gevoed. Dit noemt men een links-dominant hart. | |||
Hieronder volgt een opsomming van de verschillende infarctvarianten. Veel voorkomend zijn het '''voorwandinfarct''' (LAD), het '''onderwandinfarct''' (meestal RCA) en het '''infero-postero-lateraalinfarct''' (vaak RCX). | |||
{| class="wikitable" | |||
|- | |||
|+'''Hulp bij het lokaliseren van een myocardinfarct''' | |||
|- | |- | ||
! | !lokalisatie | ||
! | !ST-elevatie | ||
! | !Reciproke ST-depressie | ||
!kransslagvat | |||
|- | |- | ||
| [[Voorwandinfarct]] (anterior) | |||
| | | V1-V6 | ||
| II, III, AVF | |||
| | | LAD | ||
ST- | |- | ||
| [[Septaal infarct|Septaalinfarct]] | |||
| V1-V4, verdwijnen septum-Q in V5,V6 | |||
| II, III, AVF | |||
| LAD | |||
|- | |||
| [[Lateraal infarct|Lateraalinfarct]] | |||
| I, AVL, V5, V6 | |||
| II, III, AVF | |||
| RCX óf MO | |||
|- | |||
| [[Onderwandinfarct]] (inferior) | |||
| II, III, AVF | |||
| I, AVL, V1-V4 | |||
| RCA (80%) óf RCX (20%) | |||
|- | |||
| [[Achterwandinfarct]] (infero-basaal, posterior) | |||
| V7, V8, V9 | |||
| hoge R in V1-V3 met ST-depressie V1-V3 > 2 mm (gespiegeld) | |||
| RCA (80%) óf RCX (20%) | |||
|- | |- | ||
| [[Rechter ventrikelinfarct|Rechterventrikelinfarct]] | |||
| | | V1, [[V4R]] | ||
| I, AVL | |||
| | | RCA | ||
|- | |- | ||
| [[Boezeminfarct]] | |||
| PTa-segment | |||
| [[ | | | ||
| RCA | |||
|- | |- | ||
|} | |} | ||
'''Reciproke depressies''' zijn gedeprimeerde ST-segmenten in het 'tegenoverliggende' gebied. Bij een voorwandinfarct is er bijvoorbeeld ST-elevatie in de voorwandafleidingen, maar ST-depressie in de onderwandafleidingen. Reciproke depressie komt bij 60-70% van patiënten met een bewezen infarct voor.<cite>Odemuyiwa</cite> Dit is visueel voor te stellen doordat de onderwandafleidingen 'van de andere kant' naar het hart kijken, namelijk vanaf de onderkant. Zij zien de ST-elevatie dus ook andersom, als ST-depressie. Reciproke depressies zijn een sterke aanwijzing van een myocardinfarct en helpen om dit te onderscheiden van bijvoorbeeld [[pericarditis]] waarbij ook ST-elevaties te zien zijn, maar geen reciproke depressies. | |||
De '''locatie van de afsluiting''' kan goed in beeld worden gebracht door middel van een '''hartkatheterisatie'''. Op het verslag daarvan wordt de plaats van de afsluiting vaak aangeduid met een cijfer (bijvoorbeeld LAD(7) ) volgens de indeling van de American Heart Association.<cite>AHACAG</cite> | |||
** | ;Onderscheidende ecg-kenmerken tussen een proximale of distale LAD-afsluiting<cite>Wellens</cite>: | ||
** | *LAD-afsluiting proximaal van de eerste septale en diagonale tak | ||
** | **Nieuw [[RBTB|rechterbundeltakblok]] | ||
** | **ST-elevatie in AVR | ||
** | **ST-elevatie > 2 mm in afleiding V1 | ||
**ST-depressie in afleiding II, III en AVF | |||
*LAD-afsluiting distaal van de eerste septale en proximaal van de eerste diagonale tak | |||
**ST-depressie in afleiding III groter dan in afleiding II | |||
**Pathologische Q in afleiding AVL | |||
*LAD-afsluiting proximaal van de eerste septale en distaal van de eerste diagonale tak | |||
**Tekenen van afsluiting van de septale tak | |||
**ST-depressie in afleiding AVL | |||
*Distale LAD-afsluiting: | |||
**Pathologische Q in V4-V6 | |||
**Geen ST-depressie in afleiding II, III en AVF | |||
;Kenmerken van een RCA-afsluiting: | |||
*ST-elevatie in III groter dan in II (ezelsbruggetje: de afleiding met hoogste ST-elevatie wijst de culprit aan) | |||
*ST-depressie in afleiding I | |||
*Indien de [[Rechter_ventrikelinfarct|rechterventrikel]] meedoet: ST-elevatie in [[V4R]] | |||
;Kenmerken van een RCX-afsluiting: | |||
*ST-elevatie in afleiding II groter dan in III | |||
*ST-segment iso-elektrisch of geëleveerd in afleiding I | |||
*ST-segment iso-elektrisch of gedeprimeerd in afleiding V4R | |||
Het | ==Het ecg-verloop tijdens aanhoudende ischemie== | ||
[[afbeelding:MI_evolution.svg|thumb| De ontwikkeling van een infarct op het ecg. ST-elevatie, Q-vorming, T-topinversie, normalisatie met blijvende Q]] | |||
[[afbeelding:anteriorMInegativeT.png|thumb| Typische, negatieve T-golven na een doorgemaakt voorwandinfarct. Deze patiënt heeft daarbij ook een verlengd QTc-interval. De betekenis van QTc-verlenging post-infarct voor de prognose is nog onduidelijk.<cite>Novotny</cite><cite>Jensen</cite><cite>Chevalier</cite>]] | |||
Met name de hartspiercellen in de ''subendocardiale'' lagen hebben het eerst last van de verminderde doorbloeding. Subendocardiale ischemie uit zich in ST-depressie en is meestal reversibel. Bij een myocardinfarct ontstaat ''transmurale ischemie'', myocardcellen sterven daarbij definitief af. | |||
In de minuten, uren en dagen na het begin van een myocardinfarct, zijn er verschillende veranderingen te zien op het ecg. Eerst ontstaan '''spitse T-toppen''' (ook wel ''hyperacute'' T-toppen genoemd), dan '''ST-elevatie''', dan '''negatieve T-toppen''' en als laatste '''[[pathologische Q golven|pathologische Q-golven]]'''. Na een groot doorgemaakt infarct kan een [[aneurysma cordis]] ontstaan. | |||
[[ | |||
[[ | |||
{| class="wikitable" | |||
|- | |||
|+'''Evolutie van het ecg tijdens een myocardinfarct''' | |||
|- | |||
!Tijdstip | |||
!Ecg-verschijnsel | |||
[[ | !Veranderingen in het hart | ||
[[ | |- | ||
[[ | !minuten | ||
| hyperacute T-toppen (hoge, spitse T-toppen), ST-elevatie | |||
| reversibele, ischemische schade | |||
|- | |||
!uren | |||
| ST-elevatie, met terminaal negatieve T-top, negatieve T-toppen (deze kunnen maanden aanhouden) | |||
| beginnende necrose van het hart [[Image:Heart_ant_wall_infarction.jpg|left|150px|Thumb|Een acuut voorwandinfarct gaat (meestal) gepaard met ST-elevatie]] | |||
|- | |||
!dagen | |||
| [[pathologische Q golven|pathologische Q-golven]] | |||
| littekenvorming [[Image:Heart_ant_wall_scar_sa.jpg|left|150px|Thumb|Een doorgemaakt voorwandinfarct gaat gepaard met littekenvorming en [[pathologische Q golven|pathologische Q-golven]]]] | |||
|- | |||
|} | |||
== | ==Infarctdiagnostiek bij LBTB== | ||
[[Image:LBBB_with_AMI.jpg|left|thumb|Een ecg van een patiënt met een linkerbundeltakblok en een infarct]] | |||
Bij een [[LBTB]] is de infarctdiagnostiek heel moeilijk, omdat de ST-segmenten altijd afwijkend zijn bij een LBTB. Een nieuw ontstaan linkerbundeltakblok is een sterk argument dat het er sprake is van een myocardinfarct, maar vaak is er geen oud ecg voorhanden. De criteria van Sgarbossa <cite>LBTB</cite> kunnen gebruikt worden om bij een LBTB een infarct te diagnosticeren: | |||
*ST-elevatie > 1 mm in afleidingen met een positief QRS-complex (concordante ST-deviatie) (score 5, odds-ratio 25,2) | |||
*ST-depressie > 1 mm in V1-V3 (discordante ST-deviatie) (score 3, odds-ratio 6,0) | |||
*ST-elevatie > 5 mm in afleidingen met een negatief QRS-complex (discordante ST-deviatie) (score 2, odds-ratio 4,3). ST-elevatie wordt vaak gezien bij LBTB en is wel sensitief, maar niet specifiek voor ischemie. Bij een infarct met LBTB is ST-elevatie wel geassocieerd met een slechtere prognose. <cite>Wong</cite> | |||
Bij een score-som van 3 hebben deze criteria een specificiteit van 90%. | |||
Op de [http://en.ecgpedia.org/wiki/MI_Diagnosis_in_LBBB_or_paced_rhythm Engelstalige website] wordt dit uitgebreider besproken. | |||
[ | |||
{{clr}} | {{clr}} | ||
== | ==Infarctdiagnostiek bij RBTB== | ||
[[Afbeelding:rbtb_ami.jpg|thumb|left|Een voorwandinfarct met daarbij een rechterbundeltakblok. De ST-elevatie in V2 en V3 is duidelijk zichtbaar. Reciproke depressies in II, III en AVF.]] | |||
Een RBTB verstoort de repolarisatie minder dan een LBTB. Wel is de repolarisatie in afleiding V1-V3 vaak afwijkend en die zijn daarom niet altijd goed bruikbaar. Infarctdiagnostiek bij een RBTB gaat verder volgens de gebruikelijke criteria. | |||
[[Afbeelding: | |||
{{clr}} | {{clr}} | ||
== | ==Referenties== | ||
<biblio> | |||
#Wung pmid=16777513 | |||
< | #Liu pmid=13762787 | ||
#Abildskov pmid=13649561 | |||
#Alpert pmid=10987628 | |||
#accexercise pmid=12356646 | |||
=== | #Menown pmid=10653675 | ||
#LBTB pmid=11265742 | |||
#AHACAG pmid=1116248 | |||
#Novotny pmid=18019666 | |||
#Chevalier pmid=12716101 | |||
#Jensen pmid=15851335 | |||
#Wellens Hein J.J. Wellens, Anton P.M. Gorgels, Pieter A. Doevendans, The ECG in Acute Myocardial Infarction and Unstable Angina. Diagnosis and Risk Stratification ISBN 978-1-4020-7214-7 | |||
#Thygesen pmid=17951284 | |||
#Wong pmid=15992631 | |||
#Odemuyiwa pmid=4052289 | |||
</biblio> | |||
Huidige versie van 7 jul 2017 10:15
| Auteur | J.S.S.G. de Jong | |
| Co-Auteur | ||
| Moderator | I.A.C. van der Bilt | |
| Supervisor | ||
| Lees meer over auteurschap op ECGpedia | ||
Wanneer een stuk hartspier niet voldoende zuurstof en voedingsstoffen krijgt ontstaat er ischemie, in de praktijk vaak 'zuurstofgebrek' genoemd. Ischemie kan o.a. veroorzaakt worden door:
- Een vernauwing of afsluiting van een kransslagvat.
- Een snelle hartritmestoornis, waardoor de behoefte aan energie groter is dan het aanbod.
Kortdurende ischemie veroorzaakt reversibele effecten; de hartcellen kunnen weer herstellen. Als de myocardischemie langer aanhoudt, sterven er hartspiercellen: een hartinfarct. Daarom is het belangrijk om ischemie vroegtijdig te herkennen op het ecg.
Ernstige ischemie geeft vaak al binnen enkele minuten veranderingen op het ecg. Terwijl de ischemie aanhoudt, ontstaan en verdwijnen er ecg-veranderingen. Daardoor is het mogelijk een inschatting te geven van de duur van de ischemie, wat weer belangrijk is voor de behandeling.
De diagnose hartinfarct
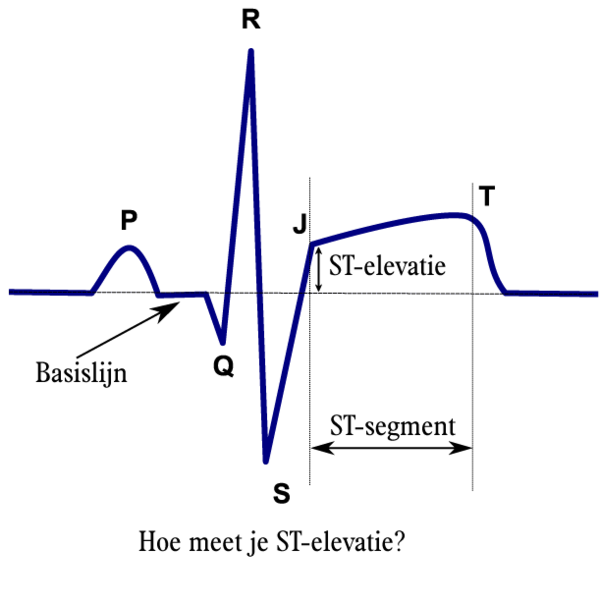
De diagnose acuut hartinfarct wordt niet alleen gesteld op basis van het ecg. Er is sprake van een hartinfarct als:Alpert
- Hartenzymen (CK-MB of Troponine T) in verhoogde mate worden aangetroffen in het bloed én
- één van de volgende criteria aanwezig zijn:
- De patiënt klachten heeft van een infarct
- Het ecg toont ST-elevatie of -depressie
- Er ontstaan pathologische Q-golven op het ecg
- Er heeft een coronairen-interventie plaatsgevonden (bijvoorbeeld een stent-plaatsing)
Het vinden van verhoogde hartenzymen bij laboratoriumonderzoek is dus belangrijker dan ecg-afwijkingen. De hartenzymen zijn echter pas 5-7 uur na het begin van een hartinfarct in verhoogde mate in het bloed aan te tonen. Met name in de eerste uren van een hartinfarct is het ecg dus wel belangrijk.
Ecg-veranderingen bij ischemie
Ischemie kan een breed scala aan ecg-veranderingen geven, waarvan een groot deel niet specifiek zijn en dus ook bij andere aandoeningen voorkomen. De volgende criteria zijn opgesteld voor tekenen van ischemie op het ecg (in afwezigheid van een LBTB of LVH)Thygesen:
- ST-elevatie
- Nieuwe ST-elevatie op het J-punt in twee belendende afleidingen met als grens: minimaal 2 mm bij mannen en 1,5 mm bij vrouwen in afleiding V2-V3 en 1 mm in alle andere afleidingen
- ST-depressie en T-topveranderingen:
- Nieuwe horizontale of down-sloping ST-depressie van 0,5 mm in twee aanpalende afleidingen;
- en/of T-topinversie van 1 mm in twee aanpalende afleidingen met een prominente R-golf of R/S-ratio > 1.
Soms is er slechts in 1 afleiding uitgesproken ST-elevatie. Indien in zo'n geval de belendende afleidingen geen duidelijke R-golf hebben (en bijvoorbeeld een klein QRS-complex hebben), dan sluit de afwezigheid van ST-elevatie daar, ischemie niet uit.
De locatie van het hartinfarct

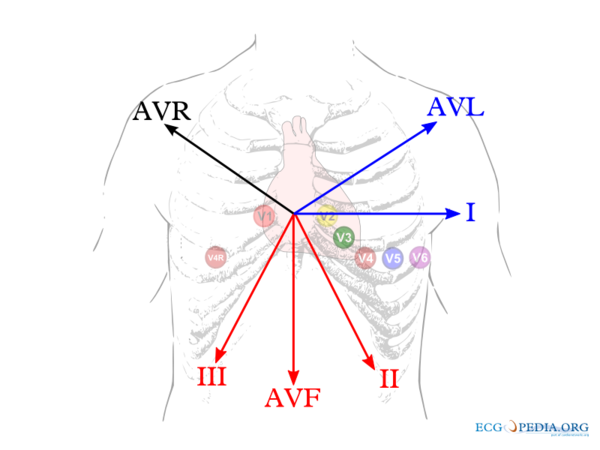



De hartspier kan zelf nauwelijks zuurstof opnemen uit het bloed dat het rondpompt. Alleen de binnenste lagen (endocard) profiteren van dit zuurstofrijke bloed. De buitenste lagen van de hartspier (epicard) zijn afhankelijk van kransslagvaten voor de toevoer van zuurstof en voedingsstoffen. Met behulp van het ecg is te zien welk kransslagvat is afgesloten. Dit is van belang omdat de gevolgen van bijvoorbeeld een voorwandinfarct en een onderwandinfarct verschillen: de voorwand levert de belangrijkste bijdrage aan de pompfunctie en uitval zal dus lijden tot een bloeddrukdaling en hartslagversnelling en op de lange termijn tot hartfalen. Een onderwandinfarct gaat vaak gepaard met een polsvertraging doordat de sinusknooparterie te weinig doorbloed wordt; op de lange termijn is het effect op de conditie minder groot omdat de bijdrage van de onderwand aan de pompfunctie minder is.
Het hart wordt door de rechter- en linkercoronairvaten voorzien van zuurstof en nutriënten. Het linkercoronairvat (de hoofdstam of LM, left main) splits zich in de left anterior descending artery (LAD) en de ramus circumflexus (RCX). De rechtercoronair arterie (RCA) voedt de ramus descendens posterior (RDP). Bij 20% van de bevolking wordt de ramus descendens posterior door de ramus circumflexus gevoed. Dit noemt men een links-dominant hart.
Hieronder volgt een opsomming van de verschillende infarctvarianten. Veel voorkomend zijn het voorwandinfarct (LAD), het onderwandinfarct (meestal RCA) en het infero-postero-lateraalinfarct (vaak RCX).
| lokalisatie | ST-elevatie | Reciproke ST-depressie | kransslagvat |
|---|---|---|---|
| Voorwandinfarct (anterior) | V1-V6 | II, III, AVF | LAD |
| Septaalinfarct | V1-V4, verdwijnen septum-Q in V5,V6 | II, III, AVF | LAD |
| Lateraalinfarct | I, AVL, V5, V6 | II, III, AVF | RCX óf MO |
| Onderwandinfarct (inferior) | II, III, AVF | I, AVL, V1-V4 | RCA (80%) óf RCX (20%) |
| Achterwandinfarct (infero-basaal, posterior) | V7, V8, V9 | hoge R in V1-V3 met ST-depressie V1-V3 > 2 mm (gespiegeld) | RCA (80%) óf RCX (20%) |
| Rechterventrikelinfarct | V1, V4R | I, AVL | RCA |
| Boezeminfarct | PTa-segment | RCA |
Reciproke depressies zijn gedeprimeerde ST-segmenten in het 'tegenoverliggende' gebied. Bij een voorwandinfarct is er bijvoorbeeld ST-elevatie in de voorwandafleidingen, maar ST-depressie in de onderwandafleidingen. Reciproke depressie komt bij 60-70% van patiënten met een bewezen infarct voor.Odemuyiwa Dit is visueel voor te stellen doordat de onderwandafleidingen 'van de andere kant' naar het hart kijken, namelijk vanaf de onderkant. Zij zien de ST-elevatie dus ook andersom, als ST-depressie. Reciproke depressies zijn een sterke aanwijzing van een myocardinfarct en helpen om dit te onderscheiden van bijvoorbeeld pericarditis waarbij ook ST-elevaties te zien zijn, maar geen reciproke depressies.
De locatie van de afsluiting kan goed in beeld worden gebracht door middel van een hartkatheterisatie. Op het verslag daarvan wordt de plaats van de afsluiting vaak aangeduid met een cijfer (bijvoorbeeld LAD(7) ) volgens de indeling van de American Heart Association.AHACAG
- Onderscheidende ecg-kenmerken tussen een proximale of distale LAD-afsluitingWellens
- LAD-afsluiting proximaal van de eerste septale en diagonale tak
- Nieuw rechterbundeltakblok
- ST-elevatie in AVR
- ST-elevatie > 2 mm in afleiding V1
- ST-depressie in afleiding II, III en AVF
- LAD-afsluiting distaal van de eerste septale en proximaal van de eerste diagonale tak
- ST-depressie in afleiding III groter dan in afleiding II
- Pathologische Q in afleiding AVL
- LAD-afsluiting proximaal van de eerste septale en distaal van de eerste diagonale tak
- Tekenen van afsluiting van de septale tak
- ST-depressie in afleiding AVL
- Distale LAD-afsluiting:
- Pathologische Q in V4-V6
- Geen ST-depressie in afleiding II, III en AVF
- Kenmerken van een RCA-afsluiting
- ST-elevatie in III groter dan in II (ezelsbruggetje: de afleiding met hoogste ST-elevatie wijst de culprit aan)
- ST-depressie in afleiding I
- Indien de rechterventrikel meedoet: ST-elevatie in V4R
- Kenmerken van een RCX-afsluiting
- ST-elevatie in afleiding II groter dan in III
- ST-segment iso-elektrisch of geëleveerd in afleiding I
- ST-segment iso-elektrisch of gedeprimeerd in afleiding V4R
Het ecg-verloop tijdens aanhoudende ischemie


Met name de hartspiercellen in de subendocardiale lagen hebben het eerst last van de verminderde doorbloeding. Subendocardiale ischemie uit zich in ST-depressie en is meestal reversibel. Bij een myocardinfarct ontstaat transmurale ischemie, myocardcellen sterven daarbij definitief af.
In de minuten, uren en dagen na het begin van een myocardinfarct, zijn er verschillende veranderingen te zien op het ecg. Eerst ontstaan spitse T-toppen (ook wel hyperacute T-toppen genoemd), dan ST-elevatie, dan negatieve T-toppen en als laatste pathologische Q-golven. Na een groot doorgemaakt infarct kan een aneurysma cordis ontstaan.
| Tijdstip | Ecg-verschijnsel | Veranderingen in het hart |
|---|---|---|
| minuten | hyperacute T-toppen (hoge, spitse T-toppen), ST-elevatie | reversibele, ischemische schade |
| uren | ST-elevatie, met terminaal negatieve T-top, negatieve T-toppen (deze kunnen maanden aanhouden) | beginnende necrose van het hart  |
| dagen | pathologische Q-golven | littekenvorming  |
Infarctdiagnostiek bij LBTB

Bij een LBTB is de infarctdiagnostiek heel moeilijk, omdat de ST-segmenten altijd afwijkend zijn bij een LBTB. Een nieuw ontstaan linkerbundeltakblok is een sterk argument dat het er sprake is van een myocardinfarct, maar vaak is er geen oud ecg voorhanden. De criteria van Sgarbossa LBTB kunnen gebruikt worden om bij een LBTB een infarct te diagnosticeren:
- ST-elevatie > 1 mm in afleidingen met een positief QRS-complex (concordante ST-deviatie) (score 5, odds-ratio 25,2)
- ST-depressie > 1 mm in V1-V3 (discordante ST-deviatie) (score 3, odds-ratio 6,0)
- ST-elevatie > 5 mm in afleidingen met een negatief QRS-complex (discordante ST-deviatie) (score 2, odds-ratio 4,3). ST-elevatie wordt vaak gezien bij LBTB en is wel sensitief, maar niet specifiek voor ischemie. Bij een infarct met LBTB is ST-elevatie wel geassocieerd met een slechtere prognose. Wong
Bij een score-som van 3 hebben deze criteria een specificiteit van 90%.
Op de Engelstalige website wordt dit uitgebreider besproken.
Infarctdiagnostiek bij RBTB

Een RBTB verstoort de repolarisatie minder dan een LBTB. Wel is de repolarisatie in afleiding V1-V3 vaak afwijkend en die zijn daarom niet altijd goed bruikbaar. Infarctdiagnostiek bij een RBTB gaat verder volgens de gebruikelijke criteria.
Referenties
<biblio>
- Wung pmid=16777513
- Liu pmid=13762787
- Abildskov pmid=13649561
- Alpert pmid=10987628
- accexercise pmid=12356646
- Menown pmid=10653675
- LBTB pmid=11265742
- AHACAG pmid=1116248
- Novotny pmid=18019666
- Chevalier pmid=12716101
- Jensen pmid=15851335
- Wellens Hein J.J. Wellens, Anton P.M. Gorgels, Pieter A. Doevendans, The ECG in Acute Myocardial Infarction and Unstable Angina. Diagnosis and Risk Stratification ISBN 978-1-4020-7214-7
- Thygesen pmid=17951284
- Wong pmid=15992631
- Odemuyiwa pmid=4052289
</biblio>