Ritmestoornissen
Het ECG is een betrouwbare manier om onregelmatigheden (aritmieën) in de hartslag te herkennen. Letterlijk betekent aritmie zonder ritme. Doorgaans wordt aritmie gebruikt om een abnormaal hartritme of onderbreking aan te geven. Aritmiën zijn hier ingedeeld in snelle (tachycardiën) en langzame ritmestoornissen (bradycardiën).
Sinusritme
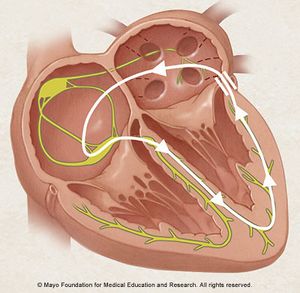
Het normale sinusritme (60-100) wordt veroorzaakt door de zelfontlading van de pacemakercellen in de sinusknoop. Vervolgens depolariseren de atria (P top). Daarna volgt een 0.14 seconde vertraging in de AV-knoop, waarna de ventrikels contraheren (QRS complex). Dit gebeurt door voortgeleiding via de bundel van HIS en vervolgens via de linker en rechter bundeltak.
Hartspierweefsel heeft niet de zelfde eigenschappen als pacemakercellen. Zo geleidt dit weefsel elektrische ladingen veel trager. Zoals eerder vermeldt, bevinden zich overal in het hart ectopische pacemakers. Deze kunnen een of meer prikkels achter elkaar afgeven, wat een depolarisatie in dat gebied veroorzaakt. Ook kunnen deze ectopische foci (plaatsen) elektrische impulsen afgeven als deze niet nodig zijn. Dit is met name het geval bij hartziekten.
Principes van Ritmestoornissen
Verkeerde impulsvorming
Hierbij gaat er iets mis bij de impulsvorming. Dit kan met een verkeerde frequentie zijn, bijvoorbeeld bij een symptomatische sinusbradycardie, maar meestal is het probleem dat het op de verkeerde plaats gebeurd, zoals bij een ectopische pacemakers, die een
Abnormale automaticiteit
In de sinusknoop bevinden zich spontaan vurende cellen, de pacemakercellen, dit is normale automaticiteit. Bij abnormale automaticiteit gaan andere hartcellen spontaan vuren. In principe zijn alle hartcellen hiertoe in staat. Dit gebeurt bijvoorbeeld als de sinusknoop uitvalt (bijvoorbeeld door ischemie) en andere atriale cellen deze taak overnemen. Er ontstaat dan een atriaal ritme.
Triggered activity
Bij triggered activity vuren cellen twee keer, terwijl ze maar één keer gestimuleerd zijn. Dit is meestal het gevolg van zogenaamde nadepolarisaties (early of delayed afterdepolarisations EAD's / DAD's) door electrische onstabiliteit in de hartcelmembraam. Een typisch voorbeeld hiervan is Torsade de pointes.
Verkeerde impulsgeleiding
Geleidingsvertraging
Hierdoor kan het hartritme te traag worden zoals bij een AV geleidingsstoornis met een AV blok. Als binnen de ventrikels de geleiding te traag gaat, ontstaat er een breed QRS complex met een linker of rechter bundeltakblok. Door re-entry kunnen ook snelle ritmestoornissen ontstaan door een lokaal geleidingsblok.
Re-entry
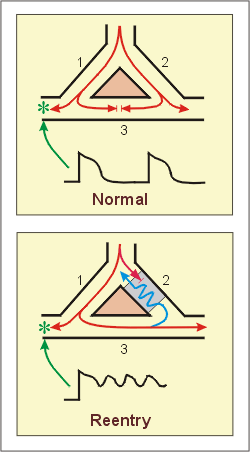
Re-entry kan ontstaan als een ziek stuk hart, bijvoorbeeld door een hartinfarct, vertraagd geleid. Om een cirkelbeweging te krijgen zijn in principe twee hartslagen nodig:
- Het electrische signaal splitst zich in twee wegen. Het deel dat via het gezonde hartweefsel gaat, geleid normaal. Het deel dat door het zieke hartweefsel gaat, geleid vertraagd. Het normaal geleide signaal treft ook de 'achterkant' van het trage pad. Het trage pad wordt van twee kanten ge-exiteerd en het signaal dooft uit.
- Als nu snel (bijvoorbeeld een vroege extrasystole) een nieuw signaal komt, is het normale hartweefsel daar al klaar voor (gerepolariseerd), het trage pad is echter nog refractair: het kan niet ge-exiteerd worden (uni-drectioneel blok). Tegen de tijd dat het normaal geleide signaal weer de achterkant van het trage pad tegenkomt, is dit wel weer klaar voor de volgende slag en zo wordt het trage pad 'in zijn staart' ge-exiteerd. Het signaal gaat door het trage pad en komt uiteindelijk weer gezond weefsel tegen dat zit te wachten op de volgende slag. Dit wordt ge-exiteerd en zo ontstaat een cirkel als een slang die in zijn staart bijt. Deze snelle pulsgenerator kan leiden toch bijvoorbeeld een ventrikeltachycardie.
Er moet dus aan een bepaald aantal voorwaarden voldaan worden alvorens re-entry kan ontstaan:
- Het circuit moet uit twee wegen bestaan die met elkaar in verbinding staan
- In een van deze wegen moet een unidirectioneel block bestaan; dit betekent dat de electrische prikkel in een bepaalde richting niet, maar in tegenovergestelde richting wel kan lopen.
- Het omliggende weefsel moet weer prikkelbaar zijn door de electriche prikkel; de refractaire periode moet dus voorbij zijn, anders dooft de prikkel namelijk uit.
Een typisch voorbeeld van re-entry is een AV nodale re-entry tachycardie.
Ectopische complexen
Naast de sinusknoop zijn er andere gebieden in het hart die de pacemakerfunctie kunnen overnemen, wanneer de normale prikkelvorming niet goed werkt of uitvalt. Deze gebieden worden potentiële of ectopische pacemakers genoemd. Pacemakeractiviteit kan uit de atria (60-80), AV-knoop (40-60) en uit de ventrikels (20-40) komen. Wanneer de op dat moment dominante pacemaker (normaal de SA-knoop) langzamer vuurt dan normaal dan zal de automaciteit door een sneller vurend ectopische foci worden overgenomen. Soms vuren hartcellen ook spontaan. Dat kan een extra hartslag veroorzaken, die 'tussendoor' of 'extra' komt. Afhankelijk van de oorsprong zijn het boezemextrasystoles of kamerextrasystoles.
Ectopische pacemakers
- Ectopische pacemaker boezems: frequentie 50-60/min, treedt in werking als de sinusknoop niet goed functioneert
- Ectopische pacemaker AV-knoop: frequentie 50/min, dit ritme treedt op als de normale prikkel uit de boezems niet aankomt
- Ectopische pecemaker kamers: frequentie 30-40/min, ontstaat als de normale prikkel van bovenaf ontbreekt
Atriaal ritme
Atriaal ritme lijkt op sinusritme, maar komt uit een ander focus in de boezems. Er is dus wel sprake van een 'atriale activiteit', maar deze heeft een andere vorm dan een normale p-top.
Wandering Pacemaker
Wanneer de pacemaker dominantie gedeeld wordt door meerdere pacemakers, ontstaan P-golven met verschillende configuraties. Het normale ritme verschuift met elke slag van de ene pacemaker naar de andere (vaak is dit tussen de SA-knoop en de AV-knoop).
NB Bij toenemende hartfrequentie (>100), gaat de Wandering pacemaker over in Multifocaal Atriale Tachycardie. De oorzaken worden gezien bij hypoxie, zoals COPD en medicatie zoals digitalis.
ECG karakteristieken wandering atrial pacemaker:
frequentie: varieert tussen 60-100 bpm. Ritme: 1:1 ratio (P golven - QRS golven). PR: varieert. QRS: kan binnen het normale limiet vallen van de intrinsieke waarde. ST segment: normaal in grootte en confuguratie.
Premature atriale complexen / boezemextrasystole
Ontstaat in ectopisch focus (het signaal komt dus vanuit een ander gebied in de boezems) en geeft een P-top af die te vroeg verschijnt.
De prikkel die wordt afgegeven ontstaat niet in de SA-knoop. Hierdoor wijkt de vorm van de P-top meestal af (het is niet ongewoon dat de P-top verdwijnt in de T-top). De prikkel activeert de boezems echter wel op een soortgelijke manier m.a.g. een normale voortgeleiding door de AV-knoop.
Oorzaken: ischemie, overvulling. Kenmerken: compensatoire pauze, smal complex (behalve bij pre-existent bundeltakblok)
AV-nodale complexen
Ontstaan in de AV-knoop. Deze vuurt voordat de SA-knoop aan een nieuwe cyclus begint. Het ECG toont dan een normale QRS-complex. Deze ontstaat echter te vroeg en wordt niet vooraf gegaan aan een P-top.
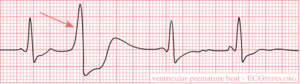
Premature ventriculaire complexen (PVC) / Venticulair extrasystole (VES)
Een extra slag met zijn oorsprong in de ventrikels. PVC's worden niet/nauwelijks via het bundeltakgeleidingssysteem voortgeleid. Dit veroorzaakt een trage geleiding (verbreed QRS-complex). Na een PVC volgt een lange compensatoire pauze. Oorzaken o.a.: ischemie, hypoxie, oud litteken, idiopathisch. 50% van gezonde mannen heeft sporadisch PVC's. Aan de vorm is de oorsprong te herleiden. Een LBTB-vorm komt vaak vanuit het rechter ventrikel. Een VES met RBTB patroon komt vanuit de linker ventrikel. De QRS duur is > 0.12 seconde.
Bij 3 of meer extrasystolen direct achter elkaar spreekt met van een ventrikeltachycardie.
Ventriculaire extrasystolen worden ingedeeld naar vorm:
- monomorfe extrasystolen: de complexen zien er hetzelfde uit en komen dus uit 1 focus.
- multiforme extrasystolen: de complexen zien er verschillend uit en komen dus uit meer dan 1 focus. Dit is vaak een uiting van een hartziekte.
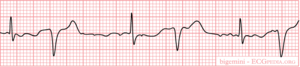
Bigemini
Na elke sinusslag een ventrikel-extrasystole.
Trigemini
Na elke twee sinusslagen een ventrikelextrasystole.
Tachy-aritmiën
Tachy-aritmiën zijn snelle (tachy) ritmestoornissen. In principe gaat het dus om een hartfrequentie van > 100/min. Tachy-aritmiën kunnen ingedeeld worden naar oorsprong van de ritmestoornis (supraventriculaire tachycardie (SVT) of ventriculaire tachycardie), breedte van het QRS complex, en frequentie. Met alleen de breedte van het QRS (breder of smaller dan 0.12 sec) en de frequentie is al een grove indeling te maken.
Adenosine is een medicament dat de AV-knoop blokkeert. Dit kan therapeutisch werken (bijvoorbeeld bij een AVNRT, een ritmestoornis, die in de AV-knoop ontstaat) of diagnostisch (bijvoorbeeld bij een atriumflutter, de AV knoop blokkeert en het makkelijk te herkennen zaagtandpatroon blijft over met een kortdurende asystolie). Daarom staat hieronder ook het effect van adenosine aangegeven.
| regelmaat | atriale frequentie | ventrikel frequentie | oorsprong (SVT/VT) | p-top | effect van adenosine | ||
|---|---|---|---|---|---|---|---|
| Smal complex (QRS<0.12) | |||||||
| sinustachycardie | regulair | 100-180 /min | 100-180 /min | sinusknoop (SVT) | voor ieder QRS complex | tijdelijk av-blok | |
| atriumfibrilleren | irregulair | 400-600 /min | 75-175 /min | atria (SVT) | afwezig | vertraagd | |
| atriumflutter | regulair (soms wisselend blok) | 250-350 /min | 75-150/min (3:1 of 2:1 blok) | atria (SVT) | negatieve zaagtand in afleiding II | tijdelijke verminderde geleiding (bv 4:1) | |
| AVNRT | regulair | 180-250 / min | 180-250 / min | AV-knoop (SVT) | in QRS complex (R') | stopt | |
| Atriale tachycardie | regulair | 120-250 /min | 75-200 /min | atria | vóór QRS, p top anders dan sinus-p | tijdelijk AV-blok | |
| AVRT - orthodroom | regulair | 150-250 /min | 150-250 /min | cirkel: av-knoop - ventrikels - bypass - atria | RP < PR | stopt | |
| AV junctional tachycardia | regulair | 60-100 /min | 70-130 /min | AV knoop | RP < PR | vertraagd | |
| Breed complex (QRS>0.12) | |||||||
| Ventrikeltachycardie | regulair (meestal) | 60-100 /min | 110-250 /min | ventrikel (VT) | AV-dissociatie | geen vertraging (soms versnelling) | |
| Ventrikelfibrilleren | irregulair | 60-100 /min | 400-600 /min | ventrikel (VT) | AV-dissociatie | geen | |
| Ventrikelflutter | regulair | 60-100 /min | 150-300 /min | ventrikel (VT) | AV-dissociatie | geen | |
| AIVR | regulair (meestal) | 60-100 /min | 50-110 /min | ventrikel (VT) | AV-dissociatie | geen vertraging (soms versnelling) | |
| Torsade de pointes | regulair | 150-300 /min | ventrikel (VT) | AV-dissociatie | geen vertraging (soms versnelling) | ||
| Supraventriculaire tachycardie met aberrantie | (ir)regulair | 150-250 /min | 75-200 /min | atria (SVT) | afwezig | tijdelijke verminderde geleiding (bv 4:1) | |
| AVRT - antidroom | regulair | 150-250 /min | 150-250 /min | cirkel: bypass - atria - av-knoop - ventrikels | RP < PR | stopt | |
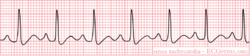
Sinustachycardie
Tijdens sinustachycardie vuurt de sinusknoop tussen de 100 en 180 slagen / minuut en dus sneller dan normaal. De maximale hartslag vermindert met de leeftijd van ongeveer 200 /min naar 140 /min (maximale hartslag is ongeveer 210-leeftijd). Sinustachycardie begint en eindigt meestal geleidelijk. Sinustachycardie is meestal het gevolg van een verhoogde vraag van bloed van het lichaam, zoals bijvoorbeeld bij inspanning, stress, infectie, bloedverlies en hyperthyreoïdie. Het kan ook een uiting zijn van een poging van het lichaam om verminderde pompkracht van het hart te compenseren, zoals bij cardiomyopathie.
Smal complex tachycardiën
Atriumflutter / boezemflutter
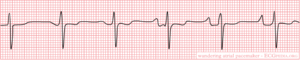
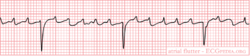
Georganiseerde depolarisatie van de atria in de vorm van een cirkel. Ontstaat a.g.v. re-entry. De atria contraheren rond de 300 / min. Op het ECG zichtbaar als een snelle opeenvolging van P-toppen (zaagtand). Dit signaal wordt 1:1, 2:1, 3:1 of 4:1 voorgeleid naar de ventrikels, resulterend in een hartfrequentie van 300 (zeldzaam), 150, 100 of 75/min. Vaak is er sprake van een wisselend blok van de AV knoop en daardoor bijvoorbeeld dan weer een 2:1, of 3:1 geleiding. Met name in afleiding II is een constante electrische activiteit te zien: het ECG is op geen enkel moment vlak. Oorzaken en risico's: identiek aan boezemfibrilleren.
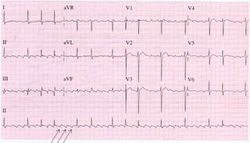
Atriumfibrilleren / boezemfibrilleren
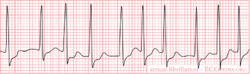
| |
| Atriale frequentie | 400-600 /min |
| Ventriculaire frequentie | 75-175 /min |
| Regelmaat | irregulair |
| Oorsprong ritme | atria (SVT) |
| P-top | afwezig |
| Effect van adenosine | vertraagd |
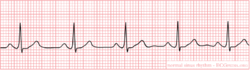
Voorbeeld-ecg: 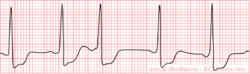
| |
Chaotische depolarisatie van de atria met meerdere bronnen. De atria staan mechanisch stil door een overschot aan electrische depolarisaties tot wel 600 / minuut. Af en toe laat de AV knoop een signaal door. Hierdoor ontstaat een irregulaire opeenvolging van QRS complexen. Kenmerkend op het ECG is de onregelmatigheid. Soms is er sprake van grofslagig boezemfibrilleren dat zich uit in een onregelmatige basislijn, soms is de basislijn volledig vlak. Tijdens boezemfibrilleren is de pompkracht van het hart 10-20% verminderd. Dit komt door het ontbreken van de 'atriale kick' en doordat het hart tijdens een snel volgende slag te weinig tijd heeft om zich te vullen. Oorzaken: leeftijd (+- 10% van de 70 en 15% van de 90+ jarigen heeft AFIB [1]), ischemie, hyperthyreoidie. Risico: trombo-emboliën.
Boezemfibrilleren wordt als volgt ingedeeld:
- Eerste geregistreerde episode: indien boezemfibrilleren voor het eerst geregistreerd wordt.
- Recidiverend boezemfibrilleren: na twee of meer episodes.
- Paroxysmaal boezemfibrilleren: als recidiverend boezemfibrilleren telkens spontaan over gaat in sinusritme.
- Persisterend boezemfibrilleren: indien een episode van boezemfibrilleren langer dan 7 dagen aanhoudt.
- Permanent boezemfibrilleren: indien boezemfibrilleren aanhoudt ondanks een poging tot medicamenteuze of electrische cardioversie
Lone AF is boezemfibrilleren in patienten jonger dan 60 jaar zonder klinische of electrocardiografische aanwijzingen voor hart- en of longziekte. Deze patiënten hebben een gunstigere prognose ten aanzien van trombo-embolische events.
Non-valvulair boezemfibrilleren is boezemfibrilleren zonder aanwijzingen voor rheumatische hartklepziekte of bij patienten zonder mechanische hartklep of hartklep reparatie. [2]
Atriale Tachycardie
Een atriale tachycardie is een min of meer regulair ritme van >100 /min dat niet uit de sinusknoop komt. De p-toppen komen dus niet uit de sinusknoop. Dit is te herkennen als ze bijvoorbeeld negatief zijn in AVF.
AVNRT
AV Nodulaire Re-entry Tachycardie (AVNRT)
Een AVNRT is een snelle ritmestoornis van rond de 200/min. Deze heeft zijn oorsprong in de AV knoop, die normaal het electrische signaal uit de boezems vertraagd doorgeeft aan de kamers. Voorwaarde voor het ontstaan van een AVNRT is dat er in deze verbinding 2 'paden' ontstaan: een langzaam pad en een snel pad. Hierdoor ontstaat de mogelijkheid voor re-entry.
Twee gevoelige kenmerken om een AVNRT te identificeren:
- R'. Dit is een kleine tweede R golfje. Net als bij een rechter bundeltakblok, maar in dit geval is het QRS complex < 120ms.
- RP << 100ms. De afstand tussen de R golf en de P top is minder dan 100ms.
Atrio-Ventriculaire Reentry Tachycardie AVRT
Deze tachycardieën zijn soortgelijk aan AVNRT's. Het verschil is echter dat het bij de AVRT er een extra geleidingspad bestaat tussen de boezems en de kamers, dus los van de AV-knoop dus. Het vaakst voorkomende type extra verbinding is een bundel van Kent. Bij AVRT's kan er zowel een abnormaal retrogarde (van ventrikel nar atrium) als anterogarde (van atrium naar ventrikel) geleiding plaatsvinden. Zo kunnen twee soorten cirkeltachycardiën ontstaan:
- Orthodrome Atrioventriculaire Re-entry Tachcardie (retrogarde geleiding via het abnormaal pad) Doordat de ventrikel met elke cyclus normaal worden gedepolariseerd treden er allen retrogarde P-toppen op.
- Antidrome Atrioventriculaire Re-entry Tachcardie (anterogarde geleiding via het abnormaal pad). Het ECG toont verbreede QRS-complexen en retrogarde P-toppen. De RP-tijd is >> 100ms.
- Concealed Bypass Tract
AV junctional tachycardia
- nog invullen
Breed complex tachycardiën
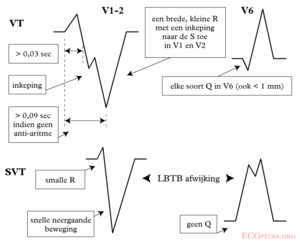
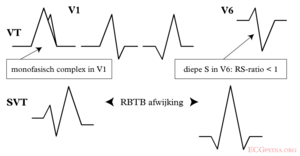
Bij een breedcomplextachycardie (hartslag > 100/min, QRS breder dan 0.12 seconde) is er het belangrijk een onderscheid te maken tussen een supraventriculaire tachycardie met aberante geleiding en een ventrikeltachycardie. Er zijn meerdere algoritmes om dit onderscheid te maken. Het meest gebruikt is die van Brugada.
| Brugada criteria ter differentiatie van SVT van VT [3] | ||
|---|---|---|
| Zijn er fusie of capture beats? (dit item komt niet uit de Brugada criteria, maar is wel heel specifiek) | Ja? => VT | specificiteit=100% |
| RS complexen afwezig over de voorwand? | Ja? => VT | sensitiviteit=21% specifiteit=100% |
| RS-interval in één van de precordiale afleidingen > 100 msec (bij patient zonder anti-arritmetica)? | Ja? => VT | sensitiviteit=66% specifiteit=98% |
| Is er AV-dissociatie? | Ja? => waarschijnlijk VT (NB AV nodale re-entry kan ook AV-dissociatie geven!) | sensitiviteit=82% specifiteit=98% |
| Morfologische criteria (als bovenstaande criteria geen uitkomst bieden) | ||
| LBTB patroon | ||
| Initiële R breder dan 40ms? | Ja => VT | |
| Slurred of notched neergaand been van S golf in afleiding V1 of V2 | Ja => VT | |
| Begin Q tot nadir QS >60 ms in V1 of V2? | Ja => VT | LR >50:1 |
| Q of QS in V6? | Ja => VT | LR >50:1 |
| RBTB patroon | ||
| Monofasische R of qR in V1? | Ja => VT | |
| R hoger dan R' (rabbit-ear sign)? | Ja => VT | LR >50:1 |
| rS in V6? | Ja => VT | LR >50:1 |
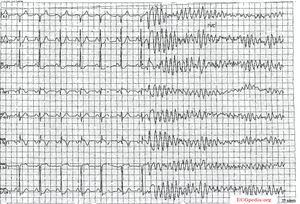
Ventrikeltachycardie
Opeenvolging van 3 of meer ventriculaire slagen. De frequentie moet hoger zijn dan 100/min, meestal 150-250 per/min.
Een ventrikeltrachycardie ontstaat vaak rond een litteken in het hart of bij electrolytenstoornissen of ischemie. Het komt vaak voor bij oudere patiënten die in het verleden een hartinfarct hebben gehad (en dus een litteken). Tijdens een ventrikeltachycardie pompt het hart vaak slechter dan tijdens sinusritme. Dan ontstaat hypotensie en een bewustzijnsdaling. Een ander probleem is dat een VT kan overgaan in ventrikelfibrilleren, waarbij het hart helemaal niet meer pompt.
Non-sustained VT
Drie of meer ventriculaire slagen met een maximale duur van 30 seconde.
Sustained VT
Een ventrikeltachycardie die langer dan 30 seconde duurt (of die binnen 30 seconde beëndigt is door middel van een electrische schok, omdat de bloeddruk wegviel)
Monomorfe VT
Alle ventriculaire slagen hebben dezelfde configuratie.
Polymorfe VT
De ventriculaire slagen veranderen van configuratie. Het RR interval (cycluslengte) tussen de slagen is 180-600 ms (komt overeen met een frequentie van 100-333 slagen / min).
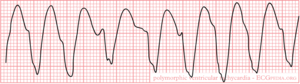
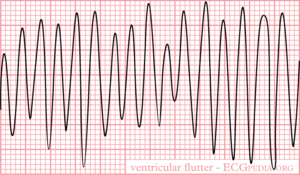
Ventrikelflutter
Meestal veroorzaakt door re-enrty met een frequentie van rond de 300/min. Het ECG patroon representeert een typisch sinusgolf-patroon. Kamerflutter werkt de efficiënte pompfunctie van het hart tegen. Er is praktisch geen kamervulling. Ook de kransslagaderen geen bloed evenals de hartspier zelf. Het leidt makkelijk tot ventrikel fibrileren. Zonder behandeling leidt dit tot de dood.
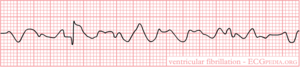
Ventrikelfibrilleren
Chaotische depolarisatie van de ventrikels. Mechanisch een hartstilstand. Alleen te behandelen met electrische cardioversie. Indien patient bij bewustzijn is, is het meestal een technische fout of electrische stoornis (bijvoorbeeld tandenpoetsende patient). Op het ECG te herkennen aan de totale onregelmatigheid. Er is geen vast patroon.
Torsade de pointes
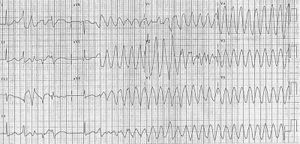
Een ventrikeltachycardie geassocieerd met een lange QT tijd op het normale ECG. De QRS complexen draaien rond de basislijn (vandaar Torsade de Pointes). Hartfrequentie 250-350 slagen/min. Typisch geïnitieerd door een kort-lang-kort sequentie (de 2e slag heeft een langere QT tijd en de 3e slag valt in de T-top en initieert de Torsade). Zie ook het lange QT syndroom voor een uitgebreide lijst aan oorzaken.
Overigens is er een polemiek in het tijdschrift Circulation over de correcte spelling Torsades de Pointes of Torsade de Pointes. De laatste spelling geniet de voorkeur (tenzij er meerdere asdraaiïngen optreden binnen 1 epidsode).[5]
Bidirectionele VT
VT met een slag tot slag alternans van het QRS complex. Geassocieerd met digitalis intoxicatie.
Bundle-branch re-entrant tachycardia
VT door re-entry via het His-Purkinje systeem, vaak met linker bundeltakblok configuratie. Komt met name bij cardiomyopathie voor.
Supraventriculaire tachycardie met aberrantie
Dit is een belangrijk probleem in de diagnostiek van ritmestoornissen. Ventriculaire ritmestoornissen zijn over het algemeen gevaarlijker dan supraventriculaire ritmestoornissen. Ventriculaire ritmestoornissen zijn altijd breed-complexritmestoornissen en alle smalcomplexritmestoornissen zijn supraventriculair.
Een supraventriculaire tachycardie is een tachycardie die ontstaat vanuit de boezem of de AV-knoop. De meest voorkomende vormen zijn boezemfibrilleren of een paroxismale AV-nodale tachycardie.
Als er bij een supraventricularie ritmestoornis ook nog eens intraventriculaire geleidingsvertraging optreedt ontstaat er een breedcomplex-tachycardie. Dit maakt de diagnostiek een stuk ingewikkelder. Alle oorzaken van een smalcomplex-tachycardie uit bovenstaande tabel kunnen in combinatie met geleidingsvertraging een breed-complextachycardie geven.
Soms is deze geleidingsvertraging frequentie-afhankelijk: het bundeltakblok ontstaat bij tachycardie en verdwijnt bij normale hartfrequenties.
Brady-aritmieën, impuls en geleidingsstoornissen
Geleidingsstoornissen kunnen zowel op niveau van de SA-knoop, AV-knoop als het bundeltaksysteem optreden.
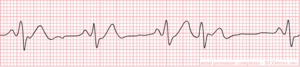
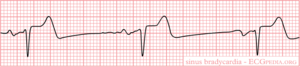
Sinusbradycardie
Tijdens een sinusbradycardie is de sinusknoopontlading traag (<60/min) onder invloed van o.a. medicatie (beta-blokkers), zuurstofgebrek (onderwandinfarct) of hypothermie (onderkoeling). Bij een (zeer) sportief persoon kan een rusthartslag onder de 60/min gebruikelijk zijn.
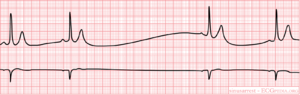
Sinusarrest
Sinus arrest treedt op wanneer de pacemaker in de SA-knoop geen prikkels meer afgeeft. Er is geen electrische activiteit aanwezig. Vaak neemt een ectopische pacemaker (vaak binnen de sinusknoop) de functie over, maar het nieuwe ritme loopt niet gelijk met het oude. Het nieuwe hartritme wordt dan ook door deze pacemaker bepaald.
Asystolie
Bij Asystolie zijn er geen systoles en staat het hart dus stil. Uiteraard moet dit niet te lange duren. Het is belangrijk om dit te onderscheiden van een technische fout, bijvoorbeeld als een draad niet goed aangesloten is (dan ziet het er uit zoals in films). Bij asystolie beweegt de basislijn meestal nog wel. Door even op een ECG plakker te duwen, is heel snel te testen of er een technisch probleem is (dan moet je wat storing kunnen zien op het apparaat, of in ieder geval een basislijnzwaai).
Sick Sinus Syndrome
Bij dit syndroom bestaat er een dysfunctie van de sinusknoop. Er zijn meerdere ritmestoornissen die hier onder vallen:
- Traag of langzame sinusritme dat niet door medicatie wordt veroorzaakt en fysiolotisch te traag is
- Sinusarrest of exit blok
- Combinaties van SA en AV geleidingsstoornissen (SA = sino-atriaal: tussen de sinusknoop en het atrium)
- Brady-tachycardie syndroom; gekenmerkt door perioden van sinusbradycardie, sinusarrest of SA-blok afgewisseld met perioden van snelle regulaire of irregulaire atriale ritmes (boezemfibrilleren, -flutter of -tachycardie, of sinustachycardie).
NB Bij jonge gezonde individuen (vb athleten), met in rust vaak parasympatische hyperactiviteit, kunnen overtuigende tekenen van SSS vertonen --> Pseudo SSS)
AV-blok
Hierbij is er een vertraging of blok in de AV-knoop, waardoor de PQ tijd toeneemt, of er zelfs geen QRS-complexen meer volgen op iedere p-top.
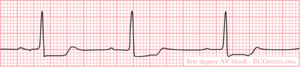
1e graads AV blok
Bij een eerste graads AV blok is er alleen PQ verlenging (PQ >0.20 sec). Iedere p-top wordt gevolgd door een QRS-complex.
1e graads AV blok komt voor bij 16% van de >90-jarigen [1] en is meestal het gevolg van degeneratie / veroudering van het geleidingssysteem.
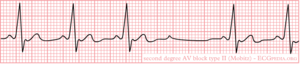
2e graads AV blok
Bij een 2e graads AV blok zijn er p-toppen die niet gevolgd worden door een QRS complex. Tweede graads AV blokken worden onderverdeeeld in 3 typen:
type I (Wenckenbach)
Bij een 2e graads AV blok type 1 verlengd het PQ-interval bij iedere slag, totdat er een QRS complex uitvalt. Kenmerken van dit Wenkebach blok:
- Er is sprake van groepsvorming (bijvoorbeeld 5:4 blok, of 4:3 blok)
- De PQ tijd neemt toe bij iedere volgende slag
- De PQ tijd die volgt op een uitgevallen slag is het kortst
- Het RR interval wordt korter (!) met iedere volgende slag
- Bij inspanning neemt het blok af (bijvoorbeeld van een 4:3 blok naar een 6:5 blok)
De oorzaak van een type 1 blok bevindt zich in de AV-knoop.
type II (Mobitz)
Bij een 2e graads AV blok type II is er onregelmatige uitval van het QRS-complex zonder verlenging van het PQ-interval. Omdat de uitval onregelmatig is, is er geen sprake van groepsvorming, zoals bij een type I blok. Dit is ook de overgang van minder ernstig (1e graads en Wenkebach) naar ernstiger. Een type II blok is dan ook een indicatie voor een pacemaker. De oorzaak van een type 2 blok bevindt zich distaal (=onder) de AV-knoop, dus in de HIS bindel of in de bundeltakken en purkinje-vezels.
Een belangrijke diffentiaaldiagnose van een 2e graads AV blok type II is een boezemextrasystole met compensatoire pauze. Dit laatste komt véél vaker voor en is niet ernstig.
Hooggradig AV blok
Er wordt van een hooggradig AV blok gesproken als er minimaal 2 p-toppen niet gevolgd worden door een QRS complex.
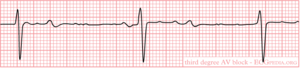
3e graads AV blok
Bij een 3e graads AV blok is er sprake van een totaal blok: er is helemaal geen AV geleiding meer. Daardoor is er ook geen verband tussen de p-toppen en de QRS complexen. Het ventriculaire ritme is:
- Nodaal. De frequentie is 40-50/min en de QRS complexen kunnen smal zijn.
- Ventriculair. De frequentie is 30-45/min. De QRS complexen zijn zeer breed omdat het signaal van myocardcel tot cel aan elkaar doorgegeven wordt en niet via het geleidingssysteem.
- Afwezig. Er is sprake van een asystolie, hetgeen niet met het leven verenigbaar is.
Bij een derde graads blok kan de kamerfrequentie zo traag zijn, dat de bloeddoorstroming van de hersenen afneemt. Bewustzijnsverlies is dan vaak het gevolg. Syncope of presyncope als gevolg van een 3e graads AV blok wordt een Adams Stokes (of Stokes-Adams) aanval (vaak verkeerd gespeld als Adam Stokes) genoemd.
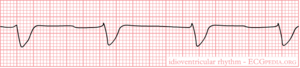
Idioventriculair ritme
Bij een traag ritme mete verbrede QRS-complexen dan is er meestal sprake van een Idioventriculair ritme. Een traag hartritme (30-40.min) met zijn oorsprong in de ventrikels. Als alle andere foci zijn uitgevallen is dit het laatste focus dat overblift voordat het hart stil staat. Geen goed teken.
Onderscheidt zich van een ventriculaire tachycardie omdat er ectopisce focus is dat vuurt, er is geen sprake van re-entry.
Ventriculofasische reflex
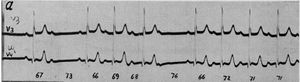
Een fenomeen dat op kan treden bij AV blok of bijvoorbeeld ventriculaire extrasystolen in bigeminie, is een sinusaritmie geinduceerd door de onregelmatige contractie van de kamers; dit wordt ook wel de ventriculofasische reflex genoemd (ventriculophasic reflex). Dit fenomeen is het eerst beschreven door Erlanger en Blackman in 1910 [7]. Er zijn diverse theoriën over dit fenomeen beschreven (oa door Wenkebach), maar de theorie van Rosenbaum en Lepeschkin uit 1955 [6] lijkt de meest geaccepteerde.
Een positief chronotroop (versnellend) effect op de ventriculaire contractie wordt waarschijnlijk veroorzaakt door de spanning op het rechter atrium door het contraheren van de ventrikel. Een negatief chronotroop (vertragend) effect wordt waarschijnlijk veroorzaakt door een vagale reflex veroorzaakt door stimulatie van de arteriele baroreceptoren door de drukgolf. De resultante van deze twee effecten bepaalt of het P-P interval dat de QRS complexen begrenst korter is dan het P-P interval waarbij dat niet het geval is, of andersom (paradox effect).
De baroreflex stuurt zowel de sinusknoop aan als de AV-knoop, en in beiden kan dus variatie optredene in de geleiding en impulsvorming naar aanleiding van ventriculaire extra systolen en AV-blok, veroorzaakt door de verandere samentrekking van de kamers.
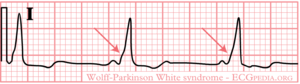
Wolff-Parkinson White (WPW-syndroom)
In 1930 beschreven Louis Wolff, Sir John Parkinson en Paul Dudley White 11 patiënten, die aanvalsgewijze tachycardiën hadden met 2 afwijkingen op het ECG: een korte PQ tijd en een delta-golf. Er wordt sindsdien gesproken van het Wolff-Parkinson-White syndroom bij patiënten die klachten hebben van syncope en / of tachycardiën en een WPW patroon op het ECG hebben. Niet alle patiënten met een WPW patroon op het ECG hebben klachten: zij hebben dus geen WPW syndroom. De prevalentie van het WPW patroon is ongeveer 0.15-0.25%.
Het WPW patroon wordt veroorzaakt door een extra geleidende verbinding (accessoire bundel) tussen de boezems en hartkamers (dus naast de AV-knoop). Het gedeelte van de hartkamers waar deze extra verbinding uitkomt wordt eerder geactiveerd. Op het ECG is dit te zien als een delta golf. Het QRS-complex is iets verbreed (> 0.1 sec). Ook is de PQ tijd verkort (< 0.12 sec). Door naar de vorm van de delta golf te kijken, kan je zien waar de bundel zich bevindt (bv. linker boezem naar linker kamer, rechter boezem naar rechter bundeltak, rechter boezem naar rechter kamer).
Het gevaar van een accessoire bundel is dat er tachycardiën kunnen ontstaan. Er zijn twee soorten tachycardie mogelijk:
- Een atrioventriclaire tachycardie, waarbij de geleiding van de kamers, via de bundel, terug gaat naar de boezems. Deze snelle ritmestoornissen (> 200/min) kunnen ontaarden in ventrikelfibrilleren en plotselinge hartdood.
- Een supraventriculaire tachycardie met 1:1 geleiding door de accessoire bundel. Een typisch voorbeeld is boezemfibrilleren. Boezemfibrilleren bij WPW kan een snelle irregulaire tachycardie geven: Fast, Broad & Irregulair (FBI). Deze kan ontaarden in ventrikelfibrilleren.
In de praktijk is het daarom belangrijk onderscheid te maken tussen benigne en maligne accessoire bundels.
Kenmerken van een benigne accessoire bundel
- Intermittend WPW-patroon op een Holter registratie
- Plotseling verdwijnen van het preëxitatiepatroon tijdens het inspanningsonderzoek
- Mogelijkheid tot blokkade preëxcitatie met behulp van medicatie (met name natriumkanaalblokkers)
Kenmerken van een maligne accessoire bundel
- Het optreden van zeer snelle tachycardiën tijdens spontane aanvallen van boezemfibbrileren (> 240 slagen / min).
WPW kan behandelt worden door de accessoire bundel kapot te maken tijdens een ablatie.[8] Afhankelijk van de soort ritmestoornissen die optreden kan medicamenteuze behandeling helpen.
Pacemakerritme
Bijzondere Ritmestoornissen
Bijzondere ritmestoornissen komen aan bod in aparte hoofdstukken:
Lange QT syndroom
Brugada syndroom
Aritmogene Rechter ventrikeldysplasie
Catecholamine geinduceerde Ventrikeltachycardie
Externe links
Referenties
- Kelley GP, Stellingworth MA, Broyles S, and Glancy DL. Electrocardiographic findings in 888 patients > or =90 years of age. Am J Cardiol. 2006 Dec 1;98(11):1512-4. DOI:10.1016/j.amjcard.2006.06.055 |
- Fuster V, Rydén LE, Cannom DS, Crijns HJ, Curtis AB, Ellenbogen KA, Halperin JL, Le Heuzey JY, Kay GN, Lowe JE, Olsson SB, Prystowsky EN, Tamargo JL, Wann S, Task Force on Practice Guidelines, American College of Cardiology/American Heart Association, Committee for Practice Guidelines, European Society of Cardiology, European Heart Rhythm Association, and Heart Rhythm Society. ACC/AHA/ESC 2006 guidelines for the management of patients with atrial fibrillation-executive summary: a report of the American College of Cardiology/American Heart Association Task Force on Practice Guidelines and the European Society of Cardiology Committee for Practice Guidelines (Writing Committee to Revise the 2001 Guidelines for the Management of Patients with Atrial Fibrillation). Eur Heart J. 2006 Aug;27(16):1979-2030. DOI:10.1093/eurheartj/ehl176 |
- Brugada P, Brugada J, Mont L, Smeets J, and Andries EW. A new approach to the differential diagnosis of a regular tachycardia with a wide QRS complex. Circulation. 1991 May;83(5):1649-59. DOI:10.1161/01.cir.83.5.1649 |
- Khan IA. Twelve-lead electrocardiogram of torsades de pointes. Tex Heart Inst J. 2001;28(1):69.
- Moise NS. As Americans, we should get this right. Circulation. 1999 Sep 28;100(13):1462. DOI:10.1161/01.cir.100.13.1462 |
- ROSENBAUM MB and LEPESCHKIN E. The effect of ventricular systole on auricular rhythm in auriculoventricular block. Circulation. 1955 Feb;11(2):240-61. DOI:10.1161/01.cir.11.2.240 |
-
Erlanger, J and Blackman J.R. Further studies in the physiology of heart block in mammals. Chronic auriculo-ventricular heart block in the dog. Heart 1:177–229, 1910.
- Pappone C, Santinelli V, Manguso F, Augello G, Santinelli O, Vicedomini G, Gulletta S, Mazzone P, Tortoriello V, Pappone A, Dicandia C, and Rosanio S. A randomized study of prophylactic catheter ablation in asymptomatic patients with the Wolff-Parkinson-White syndrome. N Engl J Med. 2003 Nov 6;349(19):1803-11. DOI:10.1056/NEJMoa035345 |